Detrás de la ciencia
El Síndrome de Inmunodeficiencia Humana (sida) ha sido clasificado desde la década de los 80 como una de las peores enfermedades de nuestra época. Una fama cimentada en el hecho de que no existe cura para eliminar la enfermedad. No obstante, recientemente los científicos han hecho públicas algunas investigaciones que comienzan a arrojar luces para acabar por fin con este flagelo.
Una de las más relevantes ha sido la de España, que ha puesto en marcha el primer ensayo clínico del mundo sobre el uso terapéutico de la sangre de cordón umbilical en pacientes con VIH —el virus que causa el sida— y que tengan además un cáncer hematológico, como un linfoma o leucemia.
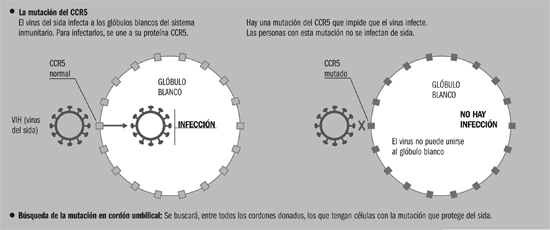
Específicamente se trata de un tipo de sangre de cordón con una rara mutación genética, conocida como la variante CCR5 Delta 32, que parece conferir resistencia natural a la infección por VIH.
Y es que esta proteína es una de las «cerraduras» de los linfocitos que son abiertas por el VIH para infectarlos, explicó Javier Martínez, del IrsiCaixa, un centro especializado en tratamiento de VIH.
Según refieren los diarios ABC y El País, el nuevo estudio está liderado por la Organización Nacional de Trasplantes (ONT) y la Sociedad Española de Hematología y Hemoterapia (SEHH). Estos centros se han propuesto nada menos que sistematizar y mejorar el método que hasta ahora ha llevado al único caso de curación del VIH (entendida como su eliminación del organismo) en el mundo: el caso de Timothy Brown, «el paciente de Berlín».
Al parecer, Timothy logró erradicar el virus y este no ha reaparecido en cuatro años, aunque él ha dejado de tomar la medicación antirretroviral.
Rafael Matesanz, director de la ONT, ha expresado que el objetivo de la nueva investigación es buscar en los bancos de cordón umbilical aquellas muestras de mayor calidad que además posean la variante CCR5 Delta32, divulgó El País.
«Es lo mismo que se hizo con el paciente de Berlín», pero en su caso se usó un trasplante de médula de otro adulto, cuyas células madre sanguíneas también presentaban la variante genética CCR5 Delta 32, precisó Javier Martínez.
Desde entonces las terapias basadas en la mutación CCR5 han ganado fuerza y los investigadores están tratando de repetir este fenómeno, porque los trasplantes alogénicos (pacientes reciben células madre formadoras de sangre provenientes de un donante genéticamente similar, pero no idéntico, generalmente un hermano o hermana), como el de Timothy Brown, conllevan un alto riesgo de mortalidad, requieren largas hospitalizaciones y no son una solución práctica para los pacientes con VIH que no tienen cáncer de la sangre.
Lo que impulsó la idea dentro de España fue el caso de un hombre de Barcelona de 37 años que recibió experimentalmente este tratamiento en septiembre de 2013, indicó Rafael Duarte, director del Programa de Trasplante Hematopoyético del Instituto Catalán de Oncología, en reporte publicado en el sitio web del diario español El Mundo.
El paciente tenía un linfoma agresivo, además de VIH, relató el experto. Tras el trasplante se analizó semanalmente la presencia de virus en su organismo durante los tres meses que sobrevivió al linfoma. En la última de las pruebas se demostró la eliminación del virus, dijo el oncólogo.
Se pudo observar en células extraídas que estas estaban protegidas ante el VIH, porque no se infectaban cuando se exponían al patógeno. Por desgracia, el paciente falleció y no se pudo seguir el ensayo, describió El País.
Además —recordó Duarte— España es «líder mundial en este campo, con 60 000 cordones almacenados en bancos públicos, el 11 por ciento de todas las unidades de sangre de cordón que existen en el mundo. Solo nos supera Estados Unidos en número de unidades almacenadas, pero las diferencias de población son evidentes. Nuestro país no solo es líder en cantidad, sino también en calidad. Los cordones españoles se caracterizan por su elevada celularidad. Son auténticas joyas terapéuticas, muy apreciadas en el ámbito internacional», afirmó.
El norteamericano Timothy Brown, de 47 años, contrajo el sida en 1995, cuando era un estudiante en Berlín, Alemania. Al diagnosticársele en 2006 que padecía también de leucemia, se sometió a una novedosa técnica con células madre de un donante resistente al VIH.
Según el diario digital www.20minutos.es, el tratamiento incluyó recibir un trasplante de células madre de un donante portador de un gen hereditario poco común, asociado con la reducción del riesgo de contraer el VIH. Los médicos del Hospital Médico Universitario de la Caridad de Berlín seleccionaron las células madre del tipo denominado CD4 que no poseen el receptor CCR5, necesario para que el virus se propague por el organismo.
Las personas sin ese receptor parecen ser resistentes al VIH debido a que carecen de la puerta de entrada a través del cual el virus puede ingresar en las células.
Antes del trasplante, Brown recibió altas dosis de quimioterapia y radioterapia, y tras recibir el trasplante dejó de tomar los antirretrovirales contra el VIH. Trece meses después tuvo una recaída de leucemia y fue sometido de nuevo a otro trasplante de células madre del mismo donante.
Los médicos pensaron que el VIH archivado en las células del paciente comenzaría a proliferar una vez que su sistema inmunológico comenzara a recuperarse del tratamiento previo y postrasplante, pero no fue así, y se convirtió para la comunidad médica en «el paciente alemán» o «el paciente de Berlín». Según reveló él mismo en una entrevista a la agencia EFE, «no lo hice público a la prensa hasta dos años después de que estaba ya curado, porque quería estar seguro antes de captar la atención», algo que hizo en 2011.